MỔ LẤY THAI LÀ GÌ?
Sinh mổ, còn được gọi là mổ lấy thai, là phương pháp phẫu thuật để đưa em bé ra ngoài qua một vết rạch ở bụng và một vết rạch ở tử cung của sản phụ. Mổ lấy thai theo chương trình phải được lên kế hoạch cẩn thận trước khi chuyển dạ bắt đầu.
Mổ lấy thai được chia thành hai nhóm: mổ lấy thai theo yêu cầu sản phụ và mổ lấy thai theo chỉ định.

KHI NÀO SẢN PHỤ CÓ THỂ YÊU CẦU MỔ LẤY THAI?
Tất cả sản phụ đang cân nhắc việc mổ lấy thai, vì bất kỳ lý do gì, đều phải được thông báo đầy đủ các vấn đề liên quan, bao gồm những khó khăn trong quá trình hồi phục. Sản phụ nên biết rằng việc mổ lấy thai có thể có nguy cơ dù nhỏ, nhưng trong một số trường hợp những nguy cơ này có thể trở nên đáng kể. Đồng thời, sản phụ sau mổ lấy thai sẽ hồi phục chậm hơn sinh con qua ngã âm đạo.
Mổ lấy thai theo yêu cầu sản phụ (theo chương trình và không có chỉ định y khoa) chỉ được lên kế hoạch sau tuần thứ 39 của thai kỳ nhằm đảm bảo phổi của thai nhi được phát triển đầy đủ. Nếu sinh mổ trước thời gian này, thai nhi có nguy cơ suy hô hấp cao. Theo công bố của tạp chí Y Khoa New England năm 2009, các ca sinh mổ lấy thai theo chương trình được thực hiện vào tuần thứ 37 hoặc 38 của thai kỳ có nguy cơ gây biến chứng nghiêm trọng cao gấp bốn lần so với ca sinh mổ thực hiện sau tuần thứ 39. Nghiên cứu cho thấy, thậm chí với những trường hợp chỉ còn thiếu một, hai hoặc ba ngày mới đủ 39 tuần cũng có 21% nguy cơ gây biến chứng.
Hầu hết sản phụ đã từng sinh mổ lấy thai đều có thể sinh con qua ngã âm đạo an toàn sau đó.
NHỮNG TRƯỜNG HỢP CẦN CHỈ ĐỊNH SINH MỔ LẤY THAI?
Mổ lấy thai theo chỉ định (theo chương trình và có chỉ định y khoa) thường được lên kế hoạch theo yêu cầu của bác sĩ khi sản phụ bị, hoặc có nguy cơ cao về vấn đề sức khỏe có thể gây hại cho mẹ hoặc bé trong khi chuyển dạ. Những trường hợp chính cần chỉ định mổ lấy thai là:
- Ngôi mông (chân quay xuống): Sản phụ mang đơn thai ngôi mông không có biến chứng ở tuần thứ 36 của thai kỳ nên được thực hiện thủ thuật ngoại xoay thai. Đây là thủ thuật mà bác sĩ sẽ dùng hai bàn tay đặt lên bụng sản phụ bao quanh thai nhi. Thai nhi được đẩy lên trên xa khỏi khung chậu và xoay nhẹ nhàng từng bước một cho đến khi thai nhi nằm ngang và cuối cùng là có ngôi đầu. Không sử dụng thủ thuật này cho sản phụ đang chuyển dạ, tử cung có sẹo hoặc bất thường, bào thai có nguy cơ (suy thai), vỡ màng ối, chảy máu âm đạo hoặc có vấn đề về sức khỏe. Sản phụ mang đơn thai ngôi mông đã đến kỳ sinh nở mà có chống chỉ định với thủ thuật ngoại xoay thai, hoặc đã áp dụng thủ thuật này nhưng không thành công thì nên cho mổ lấy thai để giúp giảm tỷ lệ tử vong chu sinh và tỷ lệ mắc bệnh sơ sinh.
- Đa thai: Với trường hợp song thai không có biến chứng đã đến kỳ sinh nở, không phải lúc nào cũng nên chỉ định mổ lấy thai. Trong trường hợp sản phụ mang song thai, và thai nhi đầu tiên không phải ngôi đầu thì nên mổ lấy thai theo chương trình.
- Thai to (trên 4 kg): thường cho sinh mổ lấy thai theo chương trình.
- Nhau tiền đạo: sản phụ có nhau che phủ một phần hoặc hoàn toàn tử cung ( nhau tiền đạo bán trung tâm hoặc trung tâm) nên cho mổ lấy thai theo chương trình.
- Thai nhi có vấn đề về sức khỏe: Đôi khi mổ lấy thai lại an toàn hơn cho thai nhi có vấn đề về sức khỏe, chẳng hạn như có quá nhiều dịch trong não (não úng thủy)
- Sản phụ có bệnh mãn tính mà bệnh có thể trở nặng khi chuyển dạ, như tiểu đường, cao huyết áp hoặc bệnh tim mạch, thì có thể cho mổ lấy thai theo chương trình.
- Để phòng ngừa lây nhiễm HIV từ mẹ sang con, mổ lấy thai phải thực hiện cho những sản phụ không được điều trị bằng thuốc chống vi-rút sao chép ngược, hoặc đang điều trị bằng liệu pháp này nhưng có tải lượng vi-rút từ 400 bản sao/ml trở lên.
- Sản phụ bị nhiễm vi-rút sinh dục herpes simplex nguyên phát (HSV) xảy ra trong tam cá nguyệt thứ ba của thai kỳ (3 tháng cuối của thai kỳ) nên được mổ lấy thai theo chương trình vì sẽ giúp giảm nguy cơ nhiễm HSV cho trẻ sơ sinh.
- Tiền căn mổ lấy thai: tùy vào vết rạch tử cung và các yếu tố khác, hầu hết sản phụ đều có thể sinh con qua ngã âm đạo sau lần sinh mổ lấy thai (VBAC). Tuy nhiên, trong một số trường hợp, bác sĩ có thể đề nghị mổ lấy thai lặp lại (tham khảo phần VBAC bên dưới).
NHỮNG NGUY CƠ KHI MỔ LẤY THAI?
Thời gian hồi phục sau khi sinh mổ lấy thai sẽ chậm hơn so với sinh con qua ngã âm đạo. Sản phụ có thể phải nằm viện từ 3 đến 4 ngày sau khi mổ lấy thai và phải mất từ 4 đến 6 tuần để hồi phục hoàn toàn. Tương tự các ca đại phẫu khác, mổ lấy thai cũng có nguy cơ gây biến chứng cao.
Nguy cơ cho bé:
- Vấn đề đề hô hấp: Trẻ sinh mổ có nhiều khả năng bị cơn thở nhanh thoáng qua – đây là một vấn đề về hô hấp có biểu hiện nhịp thở nhanh bất thường trong vài ngày đầu sau khi sinh. Việc mổ lấy thai thực hiện trước tuần thứ 39 của thai kỳ, hoặc không có bằng chứng cho thấy phổi của bé đã phát triển đầy đủ sẽ làm tăng nguy cơ gặp những vấn đề khác về hô hấp, bao gồm hội chứng suy hô hấp, là tình trạng gây khó thở cho bé.
- Tổn thương do mổ: da của bé có thể vô tình bị cắt phạm trong khi mổ, dù hiếm gặp.
Nguy cơ cho sản phụ:
- Viêm và nhiễm trùng tử cung: tình trạng này, còn được gọi là viêm nội mạc tử cung, có thể gây sốt, dịch âm đạo có mùi hôi và đau tử cung.
- Chảy máu nhiều: sản phụ sinh mổ lấy thai có thể mất nhiều máu hơn so với sinh con qua ngã âm đạo. Tuy nhiên, rất hiếm khi cần truyền máu.
- Phản ứng với phương pháp gây mê (tê): các phản ứng không mong muốn với bất kỳ phương pháp gây mê (tê) nào đều có thể xảy ra. Sau khi gây tê ngoài màng cứng hoặc gây tê tủy sống, là các phương pháp gây tê phổ biến để mổ lấy thai, sản phụ có thể bị đau đầu nặng khi đứng thẳng người trong những ngày đầu sau khi sinh, tuy trường hợp này hiếm gặp.
- Cục máu đông: sinh mổ lấy thai có nguy cơ hình thành cục máu đông trong tĩnh mạch cao hơn so với sinh con qua ngã âm đạo, đặc biệt là ở hai chân hoặc những cơ quan vùng chậu. Nếu cục máu đông di chuyển đến phổi (thuyên tắc phổi) thì có thể gây nguy hiểm đến tính mạng. Bác sĩ sẽ từng bước phòng ngừa cục máu đông và sản phụ cũng có thể tự hỗ trợ bằng cách sớm đi bộ thường xuyên sau khi sinh mổ.
- Nhiễm trùng vết mổ: có thể xảy ra tại vết mổ hoặc xung quanh vết mổ.
- Tổn thương do mổ: dù hiếm gặp, nhưng các cơ quan gần tử cung như bàng quang, có thể bị tổn thương trong khi mổ lấy thai. Nếu điều này xảy ra, có thể cần thực hiện thêm ca mổ khác.
- Tăng nguy cơ trong các thai kỳ tiếp theo: sau khi mổ lấy thai, sản phụ có nguy cơ bị biến chứng trong các thai kỳ tiếp theo cao hơn so với sinh con qua ngã âm đạo như chảy máu và các vấn đề về nhau thai. Nguy cơ vỡ tử cung cũng cao hơn dù biến chứng này hiếm gặp.
SẢN PHỤ CÓ THỂ MONG ĐỢI ĐIỀU GÌ?
Mổ lấy thai thường kéo dài chưa đến một giờ. Trong hầu hết các trường hợp, chồng hoặc người thân có thể đồng hành cùng với sản phụ trong khi mổ.
Sản phụ sẽ được khám tiền mê vài ngày trước khi mổ lấy thai.
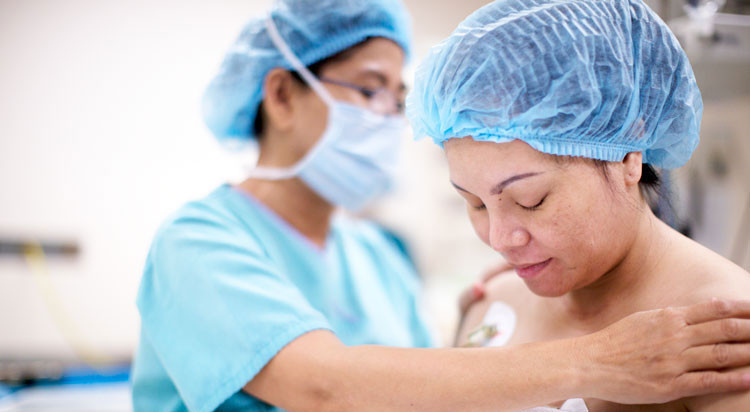
Tại bệnh viện, trước và trong khi mổ
- Sản phụ thường được cho nhập viện vào đêm hôm trước khi mổ lấy thai. Nữ hộ sinh sẽ yêu cầu sản phụ tắm bằng xà phòng diệt khuẩn vào đêm hôm trước và buổi sáng của ngày mổ. Việc này giúp giảm nguy cơ nhiễm trùng. Không cạo lông mu vào ngày trước khi mổ. Không ăn hoặc uống trong vòng sáu giờ trước lịch mổ. Ngay trước ca mổ, nhân viên y tế sẽ làm sạch vùng bụng của sản phụ. Sản phụ có thể được đặt ống thông vào bàng quang để rút nước tiểu và đặt đường truyền tĩnh mạch để truyền dịch và thuốc.
- Gây mê (tê): hầu hết các ca mổ lấy thai đều được thực hiện có gây tê vùng, nghĩa là chỉ làm tê phần dưới cơ thể, sản phụ vẫn tỉnh táo trong suốt ca mổ, có thể nghe và nhìn thấy em bé ngay sau khi sinh. Gây tê tủy sống là một lựa chọn phổ biến, trong đó thuốc giảm đau được tiêm trực tiếp vào túi quanh tủy sống. Gây tê ngoài màng cứng cũng là một lựa chọn, trong đó thuốc giảm đau được tiêm vào vùng lưng dưới ngay bên ngoài túi quanh tủy sống. Đôi khi cần phải gây mê toàn thân, khi đó sản phụ sẽ không thể nghe, nhìn hoặc cảm nhận bất cứ điều gì xảy ra trong khi sinh.
- Đường rạch bụng: bác sĩ sẽ rạch một đường qua thành bụng. Đường rạch này thường nằm ngang gần vùng lông mu (đường bikini). Nếu cần đường rạch rộng hơn hoặc cần đưa em bé ra ngoài thật nhanh, bác sĩ có thể rạch một đường dọc từ dưới rốn đến ngay trên xương mu.
- Đường rạch tử cung: sau khi rạch ở bụng, bác sĩ sẽ rạch thêm một đường ở tử cung. Đường rạch tử cung thường nằm ngang chạy dài theo đoạn dưới của tử cung (đường rạch ngang thấp). Những kiểu rạch khác ở tử cung có thể được thực hiện tùy vào vị trí của ngôi thai bên trong tử cung và các biến chứng, nếu có như nhau tiền đạo.
- Sinh con: nếu được gây tê ngoài màng cứng hoặc gây tê tủy sống, sản phụ có thể cảm nhận một số cử động khi bác sĩ nhẹ nhàng đưa em bé ra khỏi tử cung, nhưng không cảm thấy đau. Bác sĩ sẽ làm sạch đàm nhớt trong miệng và mũi của bé, sau đó kẹp và cắt dây rốn. Nhau thai sẽ được lấy ra khỏi tử cung và các đường rạch sẽ được khâu lại.
- Thực hiện ngay phương pháp “da kề da” khi có thể (nếu tình trạng của sản phụ cho phép), đây là một phương pháp tự nhiên được thực hiện bằng cách đặt phần ngực của bé tiếp xúc với phần ngực của mẹ, và quấn bé bằng chăn để giữ ấm và khô thoáng.
- Em bé sẽ được đưa đến đặt trong máy sưởi ấm ở Phòng Mổ. Tại đây, bé sẽ được thăm khám, lau sạch, đeo vòng nhận dạng, cân trọng lượng, đo chiều dài và quấn khăn. Em bé sẽ được đưa đến cho sản phụ khi sản phụ trở về phòng bệnh.
Sau phẩu thuật
- Sản phụ được theo dõi trong vài giờ tại phòng hồi tỉnh trước khi đưa về phòng.
- Sau phẫu thuật, ống thông tiểu và đường truyền tĩnh mạch thường được giữ trong vòng 24 giờ đầu tiên hoặc lâu hơn tùy từng trường hợp.
- Đôi khi, một ống dẫn lưu nhỏ được đặt dưới thành bụng trong vài ngày.
- Sản phụ được cho dùng thuốc chống đông máu để phòng ngừa cục máu đông.
- Vết mổ ở bụng sẽ gây đau trong vài ngày đầu. Bác sĩ có thể cho sản phụ dùng thuốc giảm đau sau khi thuốc mê (tê) hết tác dụng.
- Ngay sau khi sinh mổ, sản phụ được khuyến khích đứng lên và đi lại. Việc vận động giúp hồi phục nhanh, phòng ngừa táo bón và hình thành cục máu đông nguy hiểm.
- Sản phụ có thể trở lại chế độ ăn bình thường hai ngày sau khi mổ.
- Trong thời gian nằm viện, nhân viên y tế sẽ theo dõi vết mổ nhằm sớm phát hiện các dấu hiệu nhiễm trùng. Ngoài ra, sản phụ còn được theo dõi việc vận động, lượng nước uống, chức năng của bàng quang và ruột.
- Tiếp xúc giữa mẹ và bé (da kề da): việc tiếp xúc da kề da giữa mẹ và bé được khuyến khích và tạo điều kiện để thực hiện sớm vì phương pháp này giúp tạo sự gắn kết tình cảm mẹ con, thúc đẩy nuôi con bằng sữa mẹ và giúp bé ít khóc hơn.
- Nuôi con bằng sữa mẹ: sản phụ sinh mổ lấy thai nên cho con bú sữa mẹ càng sớm càng tốt ngay sau khi em bé chào đời.
- Sản phụ thường được dự kiến xuất viện vào ngày thứ ba sau khi mổ.
SẢN PHỤ NÊN LÀM GÌ KHI VỀ NHÀ?
Vết mổ sẽ lành trong khoảng 4 đến 6 tuần. Sản phụ thường có cảm giác mệt mỏi và khó chịu. Trong thời gian hồi phục, sản phụ nên:
- Nghỉ ngơi: càng nhiều càng tốt. Cố gắng sắp xếp đồ dùng của mẹ và bé trong tầm tay. Trong những tuần đầu tiên, tránh nâng vật nặng ở tư thế ngồi hoặc mang bất cứ vật gì nặng hơn em bé.
- Chăm sóc vết mổ ở bụng: Giữ đúng tư thế khi đứng lên và đi lại. Giữ chặt bụng gần vết mổ khi có những cử động bất ngờ như ho, nhảy mũi hoặc cười. Dùng gối hoặc khăn cuộn tròn đệm lên bụng khi cho bú.
- Uống nhiều nước: Uống nước và các loại đồ uống khác có thể giúp bù lượng nước đã mất trong khi sinh và cho con bú, cũng như phòng ngừa táo bón.
- Uống thuốc khi cần: Bác sĩ có thể kê thuốc giảm đau. Hầu hết các loại thuốc giảm đau đều an toàn cho sản phụ đang cho con bú.
- Nên sinh hoạt tình dục trở lại sau ba đến bốn tuần.
- Sản phụ có thể tắm vòi sen hoặc tắm bồn khi vết mổ đã lành miệng. Sử dụng xà phòng dịu nhẹ để rửa vết mổ nhẹ nhàng rồi lau khô.
Sản phụ cần đến bệnh viện ngay lập tức trong trường hợp:
- Có bất cứ dấu hiệu nhiễm trùng, như sốt cao hơn 38°C, đau bụng nhiều, hoặc đỏ, sưng và chảy dịch tại vết mổ.
- Đau vú kèm theo đỏ hoặc sốt.
- Dịch âm đạo có mùi hôi.
- Tiểu buốt
- Chảy máu thấm ướt băng vệ sinh trong vòng một giờ hoặc xuất hiện các cục máu đông lớn.
- Đau hoặc sưng chân
Ngay cả khi không có vấn đề gì, sản phụ cũng nên tái khám với bác sĩ sản khoa khoảng một tháng sau khi xuất viện.
KHI NÀO SẢN PHỤ CÓ THỂ SINH CON SAU LẦN SINH MỔ?

Khoảng cách giữa hai lần mang thai sẽ tùy thuộc vào quyết định của sản phụ, mặc dù có bằng chứng cho thấy sẹo tử cung sẽ ổn định hơn theo thời gian. Nghiên cứu đã khảo sát các nhóm có khoảng cách giữa hai lần mang thai khác nhau, từ nhóm “dưới sáu tháng” cho đến nhóm “hơn hai năm”. Nguy cơ vỡ tử cung hay bục sẹo vẫn rất thấp dù mang thai trong khoảng thời gian ngắn,và khoảng cách giữa hai lần mang thai dưới sáu tháng có nguy cơ cao nhất. Tuy nhiên, trong tất cả các trường hợp rủi ro là không đáng kể, và phần lớn sản phụ đều có thể mang thai trong khoảng thời gian ngắn mà không gặp trở ngại gì.
Khoảng cách giữa các lần sinh con là quyết định cá nhân, điều này khó khăn hơn nhiều so với việc cân nhắc các số liệu thống kê về tỷ lệ vỡ tử cung do sẹo mổ. Đây là quyết định của sản phụ và các yếu tố như tuổi tác, khả năng thụ thai, tình trạng sức khỏe chung và sự sẵn sàng cho thai kỳ tiếp theo đều rất quan trọng để giúp sản phụ đưa ra quyết định.
Có rất nhiều sản phụ đã sinh con qua ngã âm đạo thành công dù khoảng cách giữa các lần mang thai rất ngắn.
Bệnh viện FV khuyến cáo nên chờ ít nhất 6 tháng trước khi mang thai kỳ tiếp theo và không có bằng chứng y khoa nào cho thấy cần phải chờ đến một năm.
SẢN PHỤ CÓ THỂ SINH CON QUA NGÃ ÂM ĐẠO SAU LẦN SINH MỔ LẤY THAI (VBAC) KHÔNG?
Sản phụ mong muốn sinh con qua ngã âm đạo sau lần sinh mổ nên biết rằng có khoảng 80% sản phụ đã sinh con qua ngã âm đạo thành công sau lần sinh mổ.
Tiêu chuẩn để cân nhắc thực hiện VBAC là:
- Không quá 2 lần mổ lấy thai có đường rạch ngang đoạn dưới tử cung
- Không có sẹo khác hay dị dạng ở tử cung, hoặc tiền căn vỡ tử cung
- Lý do y khoa để mổ lấy thai lần trước khác với lần này
- Sản phụ không có vấn đề nghiêm trọng về sức khoẻ
- Thai nhi có kích thước bình thường
- Thai nhi có ngôi đầu
Các trường hợp nào không khuyến khích thực hiện VBAC?
- Sản phụ mang song thai và thai nhi đầu tiên không phải là ngôi đầu
- Sản phụ bị tiểu đường không được kiểm soát tốt
- Nghi ngờ thai to
- Sản phụ bị cao huyết áp
Biến chứng vỡ tử cung có thường gặp không?

Có nhiều nghiên cứu về việc sinh con qua ngã âm đạo sau lần sinh mổ lấy thai (VBAC), và có rất nhiều số liệu thống kê về nguy cơ vỡ tử cung và bục sẹo vết mổ cũ.
Theo tài liệu hướng dẫn của Viện NICE (Viện Y Tế Quốc Gia Về Chất Lượng Điều Trị Anh Quốc), tỷ lệ vỡ tử cung khi VBAC là 0.35%, từ thống kê thực hiện năm 2000. Theo Hiệp Hội Sản Phụ Khoa Hoa Kỳ (ACOG), nếu sản phụ sinh mổ lấy thai có đường rạch ngang đoạn dưới tử cung thì nguy cơ vỡ tử cung khi sinh con qua đường âm đạo là 0,2 đến 1,5%, tức có khoảng 1/500 trường hợp. Vài nghiên cứu cho thấy tỷ lệ vỡ tử cung sẽ tăng ở những sản phụ có khởi phát chuyển dạ (giục sinh), tuy nhiên gần đây, ACOG lại cho rằng VBAC an toàn hơn mổ lấy thai lặp lại, và VBAC ở sản phụ có tiền căn mổ lấy thai hơn một lần không làm tăng nguy cơ vỡ tử cung.
Người ta lo ngại rằng mổ lấy thai nhiều lần sẽ làm cho vết sẹo tử cung yếu hơn và do đó tỷ lệ vỡ tử cung sẽ tăng lên. Tuy nhiên không có bằng chứng nghiên cứu nào ủng hộ lý thuyết này và trên tạp chí British Medical Journal năm 1991, bài báo “Mổ lấy thai theo chương trình sau hai lần mổ lấy thai – Bằng chứng ở đâu?” cơ bản đã đi đến kết luận rằng không có bất kỳ bằng chứng nào ủng hộ lý thuyết đó.
Năm 2007, Hiệp Hội Sản Phụ Khoa Anh Quốc đã nhận định như sau: “Sản phụ có tiền căn mổ lấy thai hai lần với đường rạch ngang đoạn dưới tử cung, thai đủ tháng không biến chứng, không chống chỉ định với sinh con qua ngả âm đạo, được bác sĩ sản khoa tư vấn đầy đủ, có thể cân nhắc thực hiện VBAC theo chương trình”.
Tóm lại, vỡ tử cung là một biến chứng hiếm gặp và phần lớn sản phụ vẫn có thể sinh con qua ngã âm đạo thành công dù đã có một hay thậm chí hai lần mổ lấy thai trước đó.
Tham khảo
Alan T.N. Tita, M.D., Ph.D., Mark B. Landon, M.D., Catherine Y. Spong and al. Timing of Elective Repeat Cesarean Delivery at Term and Neonatal Outcomes. New England Journal of Medicine January 8, 2009 (2009; 360:111-120)
NICE (National Institute for Health and Care Excellence) Guidelines 2011 http://www.nice.org.uk/guidance/CG132/chapter/1-Guidance
http://www.caesarean.org.uk/FAQ.html
http://americanpregnancy.org/labor-and-birth/vbac/
http://www.nhs.uk/conditions/pregnancy-and-baby/pages/caesarean-section.aspx#close
Roberts, Lawrence W; British Journal of Obstetrics and Gynaecology, December 1991, Vol. 98, pp 1199-1202

 Eng
Eng 













