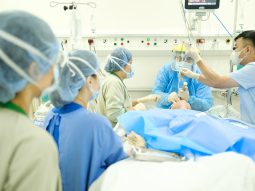
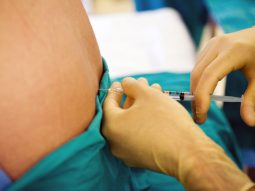
GIỚI THIỆU VỀ GÂY MÊ
Cẩm nang này giới thiệu thông tin về gây mê cho bệnh nhân, thân nhân và những ai quan tâm. Do nhu cầu tìm kiếm thông tin về gây mê của mỗi người rất khác nhau và bệnh nhân chỉ tìm kiếm những gì họ đặc biệt quan tâm nên ngoài những thông tin cung cấp trong cẩm nang này, chúng tôi cũng giới thiệu thêm một số nguồn thông tin và hướng dẫn cách thức tra cứu khi cần.
Bác sĩ gây mê sẽ tư vấn các phương pháp gây mê thích hợp theo mong muốn của bệnh nhân. Đôi khi, bệnh nhân có thể tự lựa chọn phương pháp gây mê cho mình và bác sĩ gây mê sẽ cố gắng thực hiện phương pháp đó. Bệnh nhân và bác sĩ gây mê sẽ hợp tác với nhau để có thể trải qua quy trình gây mê nhẹ nhàng và an toàn nhất.
Gây mê là gì?
“Gây mê” có nghĩa là “mất cảm giác”. Nếu đã từng tiêm thuốc tê trong nha khoa hoặc nhỏ thuốc giảm đau vào mắt thì bệnh nhân có thể đã biết về cảm giác khi gây mê.
- Giúp bệnh nhân không cảm thấy đau và mất cảm giác.
- Có thể được thực hiện bằng nhiều cách.
- Không phải lúc nào gây mê cũng làm bệnh nhân mất ý thức.
- Có thể thực hiện trên những vùng cơ thể khác nhau.
Thuốc gây mê hoạt động bằng cách ngăn tín hiệu truyền theo dây thần kinh lên não. Khi thuốc mê hết tác dụng, bệnh nhân bắt đầu có cảm giác trở lại, kể cả đau.
CÁC PHƯƠNG PHÁP GÂY MÊ
Gây tê tại chỗ
Gây tê tại chỗ là làm tê một vùng nhỏ trên cơ thể. Phương pháp này được sử dụng khi thuốc tê ở dạng thuốc nhỏ, thuốc xịt, thuốc mỡ hoặc thuốc tiêm có thể dễ dàng thấm vào dây thần kinh. Bệnh nhân vẫn tỉnh táo nhưng không cảm thấy đau.
Gây tê vùng
Gây tê vùng có thể được sử dụng để phẫu thuật trên những vùng cơ thể lớn hơn hoặc nằm sâu hơn. Thuốc tê được tiêm vào gần bó thần kinh giữ chức năng truyền tín hiệu từ vùng cơ thể đó lên não:
- Gây tê tủy sống và ngoài màng cứng là tiêm thuốc tê gần tủy sống và rễ thần kinh giúp ngăn chặn cơn đau của toàn bộ một vùng trong cơ thể, như vùng bụng, hông, chân hoặc chậu. Gây tê ngoài màng cứng và tủy sống được sử dụng chủ yếu để phẫu thuật cho vùng bụng dưới, chânvà thường được sử dụng khi sinh con. Bệnh nhân vẫn tỉnh táo nhưng không cảm thấy đau.
- Phong bế thần kinh ngoại biên là tiêm thuốc tê gần dây thần kinh hoặc nhóm dây thần kinh truyền tín hiệu cho vùng cơ thể đang phẫu thuật. Phương pháp này giúp giảm đau kéo dài từ 2 đến 18 giờ trong và sau phẫu thuật, tùy thuộc vào vị trí tiêm và loại thuốc sử dụng, và có thể tiêm lặp lại. Phong bế thần kinh có thể được sử dụng để phẫu thuật vai, khuỷu tay, cẳng tay, cổ tay, bàn tay, ngón tay, khớp gối, chân, cổ chân hoặc bàn chân đồng thời cũng có thể thực hiện cho một số phẫu thuật trên vùng ngực và bụng.
Gây tê vùng mang lại nhiều lợi ích nếu được chỉ định thực hiện, dù đơn lẻ hay kết hợp với gây mê toàn thân.
Gây mê
Gây mê là tình trạng mất ý thức có kiểm soát, khi đó, bệnh nhân không còn cảm giác và có thể được miêu tả như “mê”. Gây mê cần thiết cho một số phẫu thuật và có thể được sử dụng để thay thế cho phương pháp gây tê vùng ở một số bệnh nhân.
Thuốc mê được tiêm qua đường tĩnh mạch, hoặc hít vào phổi ở dạng khí. Các loại thuốc này được máu đưa lên não giúp não ngừng nhận thông tin đau từ dây thần kinh trong cơ thể.
Tình trạng mất ý thức do gây mê khác với bất tỉnh do bệnh lý hoặc chấn thương và cũng khác với giấc ngủ tự nhiên. Khi thuốc mê hết tác dụng, bệnh nhân sẽ có ý thức trở lại.
An thần
An thần là sử dụng một lượng nhỏ thuốc gây mê hoặc những thuốc tương tự để gây ra tình trạng “buồn ngủ”. Phương pháp này giúp bệnh nhân cảm thấy thư giãn về thể chất và tinh thần trong khi thực hiện khảo sát hoặc thủ thuật có thể gây khó chịu hoặc đau đớn (như nội soi).
Bệnh nhân có thể nhớ chút ít hoặc không nhớ về những gì đã xảy ra. Bác sĩ gây mê cũng như bác sĩ chuyên khoa khác đều có thể sử dụng phương pháp an thần.
Phối hợp các phương pháp gây mê
Các thuốc và kỹ thuật gây mê thường được kết hợp với nhau.
Ví dụ :
- Gây tê vùng có thể được thực hiện cùng với gây mê để giảm đau sau phẫu thuật.
- Thuốc an thần có thể được sử dụng cùng với gây tê vùng. Gây tê vùng hoặc gây tê tại chỗ ức chế giảm đau và thuốc an thần làm bệnh nhân buồn ngủ và tạo cảm giác thoải mái trong khi phẫu thuật.
Kết hợp các phương pháp gây mê
Các loại thuốc và kỹ thuật gây mê thường được kết hợp với nhau.
Khi thời gian thủ thuật dự kiến kéo dài hoặc vị trí trên bàn mổ không được thoải mái, gây mê hoặc an thần được thực hiện để giúp bệnh nhân ngủ còn gây tê tại chỗ kết hợp gây tê vùng giúp bệnh nhân không cảm thấy đau.
Khi đang gây tê vùng hoặc gây tê tại chỗ, bệnh nhân cũng có thể yêu cầu sử dụng thuốc an thần. Bác sĩ gây mê sẽ cân nhắc và đưa ra quyết định
BÁC SĨ GÂY MÊ
Bác sĩ gây mê được đào tạo chuyên khoa về gây mê, điều trị đau, chăm sóc và điều trị bệnh nhân nặng (cần săn sóc tích cực), và cấp cứu (hồi sức). Bác sĩ sẽ đưa ra những quyết định quan trọng cùng với bệnh nhân, hoặc quyết định thay nếu bệnh nhân bất tỉnh hoặc bệnh nặng.
Bác sĩ gây mê chịu trách nhiệm về:
- Sức khoẻ và an toàn của bệnh nhân trong quá trình phẫu thuật và 1 hoặc 2 ngày sau phẫu thuật;
- Đồng ý về kế hoạch gây mê với bệnh nhân;
- Thực hiện gây mê cho bệnh nhân;
- Lập kế hoạch kiểm soát đau sau phẫu thuật với bệnh nhân;
- Chỉ định truyền máu cho bệnh nhân, nếu cần;
- Chăm sóc và điều trị cho bệnh nhân tại khoa săn sóc tích cực (nếu cần).
Các bác sĩ gây mê có trình độ chuyên môn sẽ chăm sóc và điều trị cho bệnh nhân khi thích hợp cùng với sự hỗ trợ của các kỹ thuật viên gây mê.
Bác sĩ gây mê và đội ngũ phẫu thuật
Bác sĩ gây mê sẽ phối hợp chặt chẽ với bác sĩ phẫu thuật và nhân viên khác trong khu vực phòng mổ bao gồm:
- Nhân viên phòng mổ được đào tạo về gây mê sẽ chuẩn bị và duy trì trang thiết bị, hỗ trợ bác sĩ gây mê và tham gia vào quá trình chăm sóc và điều trị cho bệnh nhân.
- Nhân viên phòng hồi tỉnh được đào tạo đặc biệt sẽ chăm sóc cho bệnh nhân sau phẫu thuật cho đến khi bệnh nhân sẵn sàng trở về lầu trại.
- Kỹ thuật viên gây mê được đào tạo chuyên môn để duy trì mê dưới sự giám sát của bác sĩ gây mê. Nhân viên này sẽ theo dõi quá trình gây mê sau khi khởi mê. Kỹ thuật viên gây mê không phải là bác sĩ nhưng đã hoàn thành khóa đào tạo và được chứng nhận về kỹ năng gây mê cần thiết. Họ sẽ luôn hội ý với bác sĩ gây mê khi cần.
TRƯỚC KHI ĐẾN BỆNH VIỆN
Một số điều bệnh nhân cần chuẩn bị cho cuộc phẫu thuật nhằm giảm khó khăn khi gây mê.
- Nếu hút thuốc lá, bệnh nhân nên cân nhắc việc ngưng hút thuốc lá trong vài tuần trước phẫu thuật hoặc ngưng hút thuốc lá càng sớm càng tốt. Hút thuốc lá làm giảm lượng oxy trong máu và làm tăng nguy cơ gặp các vấn đề về hô hấp trong và sau phẫu thuật. Nếu không thể ngưng hút thuốc lá hoàn toàn thì việc cắt giảm cũng sẽ mang lại lợi ích.
- Bệnh nhân thừa cân cũng sẽ có nguy cơ cao khi gây mê. Việc giảm cân sẽ giúp giảm nguy cơ. Bác sĩ nội tổng quát có thể tư vấn cho bệnh nhân về vấn đề này.
- Nếu răng bị lung lay, gãy hoặc mão răng không chắc chắn, bệnh nhân nên đến gặp nha sĩ để điều trị. Bác sĩ gây mê có thể cần đặt ống nội khí quản để giúp bệnh nhân thở nên có thể làm tổn thương răng nếu răng không chắc chắn.
- Nếu có bệnh lý nội khoa mạn tính, như tiểu đường, hen hoặc viêm phế quản, bệnh lý tuyến giáp, tim mạch hoặc cao huyết áp, bệnh nhân nên tư vấn với bác sĩ nội tổng quát để xem có cần kiểm tra sức khoẻ tổng quát hay không.
Khám sức khoẻ trước khi gây mê
Trước gây mê, bác sĩ gây mê cần biết về tổng trạng của bệnh nhân. Bệnh nhân sẽ được yêu cầu điền bảng câu hỏi tại phòng khám tiền mê trước khi nhập viện hoặc tại lầu trại sau khi nhập viện.
Bệnh nhân có thể được hỏi về:
- Tổng trạng;
- Tiền sử bệnh nghiêm trọng;
- Các vấn đề gặp phải trong những lần gây mê trước;
- Tiền sử gia đình về gây mê;
- Tình trạng đau ngực;
- Tình trạng khó thở;
- Tình trạng ợ chua;
- Tình trạng đau hoặc khó chịu khi nằm ở một tư thế;
- Thuốc đang dùng, kể cả thảo dược hoặc thực phẩm chức năng được kê đơn hoặc không kê đơn;
- Dị ứng đã biết;
- Tình trạng của răng, chụp răng, mão răng, cầu răng lung lay;
- Hút thuốc lá;
- Sử dụng rượu bia;
- Sử dụng thuốc kích thích (loại thuốc không được kê đơn hoặc mua không đơn thuốc).
Khám tiền mê
Thông thường, bệnh nhân sẽ gặp bác sĩ gây mê tại phòng khám tiền mê trước khi nhập viện hoặc tại lầu trại sau khi nhập viện. Nếu cần thực hiện xét nghiệm máu, đo ECG (điện tâm đồ), chụp X-quang hoặc những xét nghiệm khác thì bệnh nhân sẽ được sắp xếp để thực hiện các khảo sát này. Một số xét nghiệm có thể được thực hiện cùng ngày khám tiền mê. Một số khác sẽ được thực hiện vào ngày khác. Đây là thời gian tốt nhất để bệnh nhân đặt câu hỏi và chia sẻ những lo lắng của mình.
Những thắc mắc bệnh nhân nên trao đổi với bác sĩ gây mê
- Ai là người thực hiện gây mê cho tôi?
- Tôi có cần phải gây mê không?
- Tôi nên chọn phương pháp gây mê nào?
- Bác sĩ có thường thực hiện phương pháp gây mê này không?
- Những nguy cơ của phương pháp gây mê này?
- Tôi có nguy cơ đặc biệt nào không?
- Tôi sẽ cảm thấy như thế nào sau đó?

VÀO NGÀY PHẪU THUẬT
Không ăn hoặc uống – nhịn ăn uống (“Không ăn uống qua đường miệng”)
Bệnh viện sẽ hướng dẫn rõ ràng cho bệnh nhân về việc nhịn ăn uống và bệnh nhân phải tuân thủ các chỉ định này. Trong khi gây mê, nếu bệnh nhân còn thức ăn hoặc thức uống trong dạ dày thì sẽ có nguy cơ trào ngược lên sau họng và tràn vào phổi. Điều này có thể gây nghẹt thở hoặc tổn thương phổi nặng.
Trong trường hợp cấp cứu (như cần phẫu thuật do gãy xương nặng), bệnh nhân không có thời gian để nhịn ăn uống nên bác sĩ sẽ dùng các kỹ thuật và loại thuốc để gây mê an toàn. Điều này cũng sẽ được bác sĩ gây mê giải thích cho bệnh nhân.
Tuy nhiên, việc nhịn ăn uống quá lâu trước phẫu thuật cũng có thể gây bất lợi nên bác sĩ gây mê có thể chỉ định cho bệnh nhân dùng thức uống năng lượng trong vài giờ trước gây mê. Đề nghị bệnh nhân nên tuân thủ chỉ định an toàn này.
Thuốc thường dùng
Bệnh nhân nên tiếp tục dùng thuốc thường ngày của mình cho đến ngày phẫu thuật, trừ khi bác sĩ gây mê hoặc bác sĩ phẫu thuật yêu cầu ngưng thuốc. Tuy nhiên, cũng có những trường hợp ngoại lệ.
Ví dụ, nếu bệnh nhân dùng thuốc làm loãng máu (như warfarin, aspirin hoặc clopidogrel), thuốc điều trị tiểu đường hoặc thảo dược, bệnh nhân phải được hướng dẫn chi tiết. Nếu bệnh nhân không hiểu rõ, bác sĩ gây mê hoặc bác sĩ phẫu thuật sẽ hướng dẫn cụ thể cho bệnh nhân.
Nếu cảm thấy không khoẻ
Nếu cảm thấy không khoẻ vào thời điểm nhập viện phẫu thuật, bệnh nhân cần thông báo cho bác sĩ phẫu thuật và bác sĩ gây mê. Tùy thuộc vào tình trạng bệnh và mức độ khẩn cấp của ca phẫu thuật mà bệnh nhân có thể phải hoãn cho đến khi cảm thấy khoẻ hơn.
TƯ VẤN VỚI BÁC SĨ GÂY MÊ
Bác sĩ gây mê sẽ tư vấn với bệnh nhân trước phẫu thuật để đánh giá phương pháp gây mê tốt nhất. Đồng thời cũng sẽ giải thích về phương pháp gây mê thực hiện cho bệnh nhân. Bác sĩ có thể chỉ định thực hiện một số xét nghiệm trước phẫu thuật (chi phí khám tiền mê và xét nghiệm trước phẫu thuật theo chỉ định của bác sĩ không bao gồm trong gói phẫu thuật).
Việc chọn lựa phương pháp gây mê sẽ tùy thuộc vào:
- Loại phẫu thuật;
- Bảng trả lời câu hỏi của bệnh nhân;
- Tình trạng thể chất;
- Nguyện vọng của bệnh nhân và lý do lựa chọn;
- Đề nghị của bác sĩ gây mê và lý do lựa chọn;
- Thiết bị, nhân viên và những nguồn lực khác tại Bệnh viện FV.
Sau khi đã thảo luận về lợi ích, nguy cơ và nguyện vọng, bệnh nhân có thể cùng quyết định về phương pháp gây mê tốt nhất cho mình.
Thủ thuật gây mê sẽ không được thực hiện cho đến khi bệnh nhân hiểu và đồng ý thực hiện kế hoạch gây mê. Bệnh nhân có quyền từ chối nếu không đồng thuận với phương pháp điều trị theo đề nghị của bác sĩ gây mê hoặc muốn biết thêm thông tin hay cần thêm thời gian để quyết định.
Sử dụng thuốc tiền mê
Thuốc tiền mê là tên gọi của những loại thuốc được sử dụng trước khi gây mê cho bệnh nhân. Ngày nay, chúng không còn được sử dụng thường xuyên, nhưng nếu cần, bệnh nhân có thể yêu cầu bác sĩ gây mê cung cấp.
Phần lớn thuốc tiền mê ở dạng viên hoặc nuớc để bệnh nhân có thể uống được, nhưng đôi khi thuốc ở dạng tiêm, thuốc đạn hoặc dạng hít.
Thuốc tiền mê có thể:
- Giảm hoặc giải tỏa lo âu
- Nừa nôn ói sau phẫu thuật
- Điều trị các vấn đề về sức khỏe hiện có
- Giảm đau sau phẫu thuật
Loại thuốc này có thể làm bệnh nhân cảm thấy buồn ngủ sau phẫu thuật. Bệnh nhân phải trì hoãn việc xuất viện trong ngày nếu có dùng thuốc tiền mê.
Kim tiêm và thuốc gây tê tại chỗ dạng kem
Kim tiêm có thể được sử dụng để khởi mê. Nếu thấy lo lắng, bệnh nhân có thể yêu cầu thoa kem gây tê lên cánh tay để làm tê vùng da này trước khi rời khỏi lầu trại. Điều dưỡng lầu trại sẽ thực hiện điều này cho bệnh nhân.
Trong hầu hết các ca phẫu thuật, bệnh nhân sẽ bị mất máu. Nếu cần, bác sĩ gây mê sẽ thay thế lượng máu mất đi bằng cách truyền các loại dịch khác vào tĩnh mạch. Nếu bệnh nhân mất nhiều máu, bác sĩ gây mê sẽ cân nhắc khả năng truyền máu. Nếu có dự kiến truyền máu, bác sĩ gây mê sẽ thảo luận trước với bệnh nhân. Đôi khi, bệnh nhân cần phải truyền máu ngoài dự kiến. Khi đó, bệnh nhân có quyền từ chối truyền máu, nhưng phải cam kết rõ ràng với bác sĩ gây mê và bác sĩ phẫu thuật trước phẫu thuật. Bác sĩ gây mê sẽ biết được nhóm máu của bệnh nhân thông qua hồ sơ bệnh án. Thông thường, bệnh nhân sẽ nhận máu từ người tình nguyện (người hiến máu). Máu do Bệnh viện Truyền máu và Huyết học tại Thành phố Hố Chí Minh cung cấp. Đôi khi, bác sĩ gây mê phát hiện một số vấn đề về sức khỏe của bệnh nhân có thể làm tăng nguy cơ khi gây mê hoặc phẫu thuật. Khi đó, tốt hơn hết là nên trì hoãn phẫu thuật cho đến khi vấn đề được xem xét hoặc điều trị. Lý do trì hoãn phẫu thuật sẽ được thảo luận với bệnh nhân ngay vào thời điểm đó. Mối quan tâm hàng đầu của bác sĩ gây mê chính là sự an toàn của bệnh nhân.
Truyền máu
Tôi sẽ được truyền loại máu nào?
Tại sao bác sĩ gây mê cần trì hoãn một số ca phẫu thuật?
Sẵn sàng vào “phòng mổ”
Một số yêu cầu bệnh nhân cần thực hiện để sẵn sàng cho phẫu thuật.
Tắm rửa và thay quần áo
- Tắm trước phẫu thuật giúp làm sạch da và giảm nguy cơ nhiễm trùng. Bệnh nhân không được trang điểm, thoa sữa dưỡng thể hoặc kem dưỡng da vì sẽ làm miếng dán của máy theo dõi tim và băng dán không dính vào da.
- Bệnh nhân có thể đánh răng, nhưng không được nuốt
- Bệnh nhân phải mặc áo choàng bệnh viện.
- Bệnh nhân không được sơn móng tay và hỏi ý kiến bác sĩ về móng tay giả vì chúng có thể làm ảnh hưởng đến việc theo dõi oxy.
- Buộc tóc nếu tóc dài
Đồ tư trang khi bệnh nhân vào khu vực phòng mổ
- Tốt nhất là không nên mang theo tư trang vào bệnh viện. Nếu có mang theo, điều dưỡng sẽ sẵn lòng hỗ trợ bệnh nhân cất giữ trong két sắt ở lầu trại. Bệnh viện FV không chịu trách nhiệm về những vật dụng không được cất giữ trong két sắt.
Đi đến khu vực phòng mổ
- Nếu cần gây mê, bệnh nhân phải tháo kính, máy trợ thính và răng giả và để lại trong phòng bệnh. Y công sẽ dùng xe đẩy để đưa bệnh nhân đi, còn điều dưỡng sẽ kiểm tra thông tin lần cuối và đi cùng bệnh nhân đến khu vực phòng mổ. Cho phép hai thân nhân đi cùng bệnh nhân đến cửa khu vực phòng mổ nhưng không được vào bên trong vì đây là khu vực vô trùng.
- Nếu có dùng thuốc an thần hoặc gây mê toàn thân, bệnh nhân sẽ được đặt đường truyền tĩnh mạch ở cánh tay để truyền thuốc dễ dàng hơn.
Khu vực phòng mổ
- Khu vực phòng mổ bao gồm khu vực chờ, phòng tiền mê, phòng mổ và phòng hồi tỉnh. Khu vực này không giống những khoa khác trong bệnh viện vì trông kín đáo và lạnh lẽo hơn. Các phòng mổ được thắp sáng và không có ánh sáng tự nhiên.
- Nhiệt độ trong khu vực phòng mổ khá lạnh. Vì vậy điều quan trọng là phải giữ ấm cơ thể, bệnh nhân có thể sử dụng chăn nếu cảm thấy lạnh.
Nhân viên
Nhân viên phòng mổ thuờng mặc đồng phục, đeo khẩu trang và đội mũ trùm đầu. Vì vậy, nhân viên trông có vẻ giống nhau, nhưng bệnh nhân có thể nhận ra bác sĩ gây mê nếu đã từng gặp họ.
Khu vực tiếp nhận
Nhân viên phòng mổ sẽ hỏi họ tên và ngày tháng năm sinh của bệnh nhân rồi đối chiếu với vòng đeo tay nhận dạng và hồ sơ bệnh án của bệnh nhân. Nhân viên cũng sẽ hỏi thêm các thông tin khác trong hồ sơ bệnh án để kiểm tra an toàn lần cuối nhằm đảm bảo bệnh nhân thực hiện đúng phẫu thuật.
Phòng tiền mê
Bệnh nhân sẽ được đưa vào phòng tiền mê, đôi khi vào thẳng phòng mổ. Ở đó sẽ có một số nhân viên, bao gồm bác sĩ gây mê (có thể khác bác sĩ khám tiền mê), kỹ thuật viên gây mê và điều dưỡng phòng mổ
Tất cả quy trình kiểm tra bệnh nhân đã thực hiện sẽ được lặp lại.
Bác sĩ gây mê sẽ gắn thiết bị trên người bệnh nhân để theo dõi trong quá trình phẫu thuật:
- Tim: gắn miếng dán vào ngực (đo điện tâm đồ hoặc ECG)
- Huyết áp: đeo băng quấn đo huyết áp trên cánh tay
- Nồng độ oxy trong máu: kẹp đầu dò vào đầu ngón tay.
Đối với những ca đại phẫu, bệnh nhân cần nhiều thiết bị theo dõi hơn.
Thiết lập đường truyền
Bác sĩ gây mê có thể cần tiêm thuốc vào tĩnh mạch. Kim tiêm sẽ được sử dụng để luồn một ống nhựa mỏng (kim luồn) vào tĩnh mạch ở mu bàn tay hoặc cánh tay. Kim luồn được băng dính lại để tránh rơi ra ngoài. Đôi khi cần thao tác nhiều lần mới có thể đặt kim luồn. Bệnh nhân cũng có thể chọn vị trí đặt kim luồn.
Nếu không thể uống nước trong nhiều giờ trước phẫu thuật, hoặc bị mất nước do nôn ói, bệnh nhân có thể rơi vào tình trạng mất nước. Túi chứa dịch vô trùng pha thêm muối hoặc đường có thể được truyền nhỏ giọt qua kim luồn để duy trì lượng dịch phù hợp trong cơ thể bệnh nhân. Khi cần máu, bác sĩ cũng sẽ truyền qua đường tĩnh mạch này
GÂY TÊ TẠI CHỖ VÀ GÂY TÊ VÙNG
Các phương pháp gây tê này thường được thực hiện khi bệnh nhân tỉnh táo, trong phòng tiền mê hoặc phòng mổ.
Do đó bệnh nhân có thể:
- Giúp bác sĩ gây mê giữ đúng tư thế.
- Thông báo cho bác sĩ gây mê nếu kim gây đau.
- Thông báo cho bác sĩ gây mê khi thuốc tê có tác dụng.
Phương pháp và vị trí tiêm thuốc gây tê tại chỗ hoặc gây tê vùng sẽ phụ thuộc vào loại phẫu thuật và cách giảm đau sau đó.
Gây tê tại chỗ
Thuốc gây tê tại chỗ sẽ được tiêm vào vùng phẫu thuật. Thuốc này cũng có thể được sử dụng để gây tê vùng da trước khi luồn dụng cụ sắc nhọn vào, như kim luồn để truyền tĩnh mạch.
Gây tê vùng
Gây tê tủy sống hoặc gây tê ngoài màng cứng (loại gây tê vùng thường gặp nhất), được sử dụng cho những ca phẫu thuật ở phần nửa dưới cơ thể.
Gây tê tủy sống là liều tiêm duy nhất chỉ mất vài phút để thuốc có tác dụng kéo dài khoảng 2 giờ. Không tiêm lặp lại để kéo dài thời gian tác dụng.
Gây tê ngoài màng cứng có thể cần nửa giờ để thuốc có tác dụng nhưng có thể giảm đau trong nhiều giờ và đôi khi vài ngày sau phẫu thuật. Có thể tiêm lặp lại thuốc tê qua ống nhựa mảnh đặt ngoài màng cứng.
Ngoài ra còn có những phương pháp phong bế thần kinh ngoại biên khác mà bác sĩ gây mê có thể đề nghị cho các ca phẫu thuật đặc biệt.
Bắt đầu gây tê vùng
Một vài phương pháp gây tê tại chỗ hoặc an thần nhẹ có thể được thực hiện để giúp giảm khó chịu khi gây tê vùng.
Bác sĩ gây mê sẽ yêu cầu bệnh nhân nằm yên để có thể gây tê vùng hoặc gây tê tại chỗ. Khi đâm kim vào, bác sĩ gây mê sẽ hỏi bệnh nhân có cảm giác tê rần hoặc choáng hay không.
Bệnh nhân có thể cảm thấy ấm và tê rần khi thuốc tê bắt đầu có tác dụng. Thông thường, bệnh nhân sẽ cảm thấy phần thân thể đã gây tê không còn thuộc về mình nữa.
Phẫu thuật chỉ được tiến hành khi bệnh nhân và bác sĩ gây mê chắc chắn rằng vùng phẫu thuật đã tê hoàn toàn.
Khi thuốc gây tê tại chỗ hoặc gây tê vùng có tác dụng, bác sĩ gây mê sẽ tiếp tục thực hiện theo kế hoạch mà bệnh nhân đã đồng ý.
Trong phòng mổ: gây tê tại chỗ hoặc gây tê vùng
Phòng mổ thường bận rộn với nhiều nhân viên chuẩn bị cho ca phẫu thuật và tiếng động vang vọng khắp nơi. Nhân viên có thể mở nhạc. Bệnh nhân được di chuyển bằng xe đẩy đến bàn mổ. Thiết bị theo dõi sẽ được gắn lại, tiếng bíp hiển thị nhịp tim sẽ bắt đầu và băng quấn được đặt quanh cánh tay để đo huyết áp thường xuyên.
Sau gây tê tại chỗ hoặc gây tê vùng
- Sau phẫu thuật, bệnh nhân có thể gặp vấn đề về tiểu tiện. Một ống thông mềm và mỏng (catheter) có thể được đặt tạm thời vào bàng quang để thông tiểu. Điều này thường xảy ra sau gây tê tủy sống hoặc gây tê ngoài màng cứng, vì bệnh nhân không thể cảm nhận được khi bàng quang đầy.
- Sau khi gây tê vùng tại chỗ liên quan đến vùng chi dưới, bệnh nhân có thể cảm thấy bị yếu ngay cả khi đã phục hồi cảm giác bình thường. Bệnh nhân vui lòng tuân thủ khuyến nghị khi đứng dậy.
- Vùng cơ thể đã gây tê sẽ cần vài giờ để phục hồi cảm giác. Thời gian từ 1 giờ đến khoảng 18 giờ tùy thuộc vào loại thuốc tê đã tiêm và khác nhau ở từng người.
Trong thời gian này, nhân viên phòng hồi tỉnh hoặc nhân viên lầu trại phải bảo đảm vùng gây tê được bảo vệ để không bị tổn thương. Khi đã hồi phục cảm giác, bệnh nhân có thể cảm thấy châm chích, nhưng tình trạng này sẽ nhanh chóng biến mất. Vào thời điểm này, bệnh nhân cần thông báo cho nhân viên khi bắt đầu cảm thấy đau.
Dẫn mê thường được thực hiện tại phòng tiền mê, nhưng bệnh nhân có thể được đưa thẳng đến phòng mổ. Nếu có dùng thuốc tiền mê để giúp thư giãn, sau này bệnh nhân có thể không nhớ về những gì đã xảy ra. Có hai phương pháp để bắt đầu gây mê: Dẫn mê thường diễn ra rất nhanh, và bệnh nhân sẽ mất ý thức trong khoảng một phút hoặc lâu hơn. Khi đó, bệnh nhân thường có cảm giác như sắp ngất xỉu. Nếu bệnh nhân cảm thấy đau khi truyền thuốc mê qua kim luồn, cần thông báo cho bác sĩ gây mê. Khi bệnh nhân đã mất ý thức, bác sĩ gây mê sẽ tiếp tục truyền thuốc vào tĩnh mạch hoặc cho bệnh nhân hít khí gây mê (hoặc cả hai) để duy trì mê. Bác sĩ gây mê hoặc kỹ thuật viên gây mê sẽ ở cạnh và liên tục theo dõi tình trạng của bệnh nhân, kiểm tra thiết bị theo dõi, điều chỉnh thuốc gây mê và truyền dịch hoặc thuốc nếu cần.
GÂY MÊ
Bắt đầu gây mê (dẫn mê)
Trong phòng mổ: gây mê
Những loại thuốc sẽ cung cấp cho bệnh nhân trong khi gây mê:
- Thuốc gây mê giữ bệnh nhân ở trạng thái mê;
- Thuốc giảm đau giúp bệnh nhân không cảm thấy đau trong và sau phẫu thuật;
- Thuốc giãn cơ giúp bệnh nhân thư giãn hoặc làm liệt cơ tạm thời;
- Kháng sinh giúp phòng ngừa nhiễm trùng;
- Thuốc chống nôn giúp bệnh nhân không nôn ói;
- Những thuốc khác tùy thuộc vào tình trạng thay đổi của bệnh nhân.
Bác sĩ gây mê sẽ chọn cách để bảo đảm bệnh nhân có thể thở dễ dàng. Cách đơn giản là bác sĩ sẽ ngửa đầu và nâng cằm bệnh nhân hoặc đặt ống nội khí quản vào đường thở. Giữ đường thở thông thoáng là điều cần thiết để đảm bảo an toàn cho bệnh nhân.
Đối với một số ca phẫu thuật, cần sử dụng thuốc giãn cơ nhưng thuốc này có thể làm bệnh nhân ngưng thở. Bác sĩ gây mê sẽ sử dụng máy thở để trợ ‘thở’ cho bệnh nhân.
Khi kết thúc ca phẫu thuật, bác sĩ gây mê sẽ ngừng cho thuốc gây mê. Nếu có dùng thuốc giãn cơ thì phải dùng thuốc hóa giải. Khi bác sĩ gây mê chắc chắn là bệnh nhân có thể hồi tỉnh bình thường thì sẽ chuyển bệnh nhân đến phòng hồi tỉnh.
Sau gây mê
Hầu hết bệnh nhân đều tỉnh lại trong phòng hồi tỉnh. Nhân viên phòng hồi tỉnh sẽ luôn túc trực và tiếp tục theo dõi huyết áp, nồng độ oxy trong máu và nhịp tim của bệnh nhân
- Bệnh nhân có thể được dùng thuốc giảm đau trước khi tỉnh lại, nhưng hãy thông báo với nhân viên nếu bệnh nhân cảm thấy đau.
- Oxy sẽ được cung cấp qua mặt nạ nhẹ bằng nhựa trong, che kín mũi và miệng. Hít oxy giúp duy trì nồng độ oxy trong máu khi thuốc mê hết tác dụng. Nhân viên sẽ tháo mặt nạ ngay khi các nồng độ được duy trì mà không cần thở oxy.
- Nếu bệnh nhân cảm thấy buồn nôn thì cần cung cấp thuốc chống nôn.
- Tùy vào loại phẫu thuật đã thực hiện, bệnh nhân có thể cần thông tiểu. Đây là một ống thông mỏng và mềm được đặt tạm thời vào bàng quang để dẫn lưu nước tiểu.
- Khi đã hoàn toàn tỉnh táo, bệnh nhân sẽ được trả lại răng giả, máy trợ thính và kính.
- Bệnh nhân có thể bị rét run sau phẫu thuật. Khi đó, cần cung cấp mền ấm cho bệnh nhân.
Khoa săn sóc tích cực (ICU)
Sau một số ca đại phẫu, bệnh nhân sẽ được chuyển đến khoa Săn sóc Tích cực. Nếu đã dự kiến điều này, bác sĩ nên thảo luận trước với bệnh nhân. Nếu được chuyển đến đây, bệnh nhân có thể hỏi bác sĩ phẫu thuật, bác sĩ gây mê, hoặc điều dưỡng về những gì sẽ diễn ra.
SAU PHẪU THUẬT
Trở về lầu trại
Nhân viên phòng hồi tỉnh phải chắc chắn rằng bệnh nhân đã hồi tỉnh an toàn sau gây mê, và tất cả các thông số (như huyết áp và mạch) đều ổn định trước khi chuyển về lầu trại.
Loại phẫu thuật sẽ ảnh hưởng đến thời gian bệnh nhân có thể ăn uống trở lại. Sau ca tiểu phẫu, bệnh nhân có thể ăn uống ngay khi cảm thấy sẵn sàng. Còn sau ca đại phẫu, bệnh nhân có thể ngồi dậy và ăn uống trong vòng một giờ sau khi tỉnh lại.
Sau đó, tôi sẽ cảm thấy như thế nào?
Điều này sẽ tùy thuộc vào phương pháp gây mê và loại phẫu thuật đã thực hiện, liều thuốc giảm đau đã sử dụng và tổng trạng của bệnh nhân.
Hầu hết bệnh nhân đều cảm thấy khoẻ sau phẫu thuật.
Tuy nhiên, bệnh nhân có thể gặp một số tác dụng phụ và cảm thấy buồn nôn, chóng mặt, rét run hoặc đau nhức toàn thân. Một số người bị mờ mắt, ngủ gà, đau họng, đau đầu và khó thở.
Bệnh nhân có thể gặp ít tác dụng phụ hơn nếu gây tê tại chỗ hoặc gây tê vùng và thường cảm thấy ổn cho đến khi thuốc tê hết tác dụng. Khi đó, bệnh nhân có thể cần dùng thuốc giảm đau và có thể có tác dụng phụ từ các loại thuốc giảm đau này.
Tuy nhiên, bệnh nhân phải dùng thuốc sớm theo chỉ định trước khi thuốc mê hết tác dụng. Nếu không, bệnh nhân sẽ đau rất nhiều và khó kiểm soát hơn.
Đề nghị giúp đỡ:
- Khi ra khỏi giường lần đầu tiên (dù cảm thấy khỏe khi nằm trên giường nhưng bệnh nhân vẫn có thể mệt lã hoặc nôn ói khi đứng dậy lần đầu tiên).
- Nếu có gây tê tủy sống hay gây tê ngoài màng cứng, chân của bệnh nhân có thể vẫn còn yếu hoặc tê trong vài giờ, và không thể hồi phục hoàn toàn sức mạnh trong khoảng 12 giờ.
- Yêu cầu điều dưỡng hỗ trợ khi ngồi dậy lần đầu tiên sau khi gây tê tủy sống hoặc gây tê vùng tại chỗ cho chi dưới.
Điều này giúp bệnh nhân phòng tránh nguy cơ té ngã.
GIẢM ĐAU
Việc giảm đau hiệu quả rất quan trọng. Nó giúp bệnh nhân không cảm thấy đau và hồi phục nhanh hơn. Bác sĩ gây mê sẽ thảo luận về các phương pháp giảm đau khác nhau trước phẫu thuật để bệnh nhân quyết định phương pháp giảm đau theo ý muốn.
Một số người cần giảm đau nhiều hơn người khác. Tâm trạng lo âu cũng làm tăng cảm giác đau.
- Thuốc giảm đau có thể được tăng liều, dùng thường xuyên, hoặc kết hợp với nhau;
- Đôi khi, đau là dấu hiệu cảnh báo về tình trạng không ổn nên bệnh nhân cần thông báo cho điều dưỡng. Giảm đau tốt giúp ngăn ngừa biến chứng;
- Nếu bệnh nhân có thể hít thở sâu và ho dễ dàng sau phẫu thuật thì ít có khả năng nhiễm trùng ngực;
- Nếu bệnh nhân có thể di chuyển thoải mái thì ít có khả năng hình thành cục máu đông (huyết khối tĩnh mạch sâu).
Việc giảm đau sẽ dễ dàng hơn nếu thực hiện trước khi cơn đau trở nên trầm trọng. Do đó, bệnh nhân phải yêu cầu hỗ trợ ngay khi cảm thấy đau và tiếp tục dùng thuốc đều đặn.
PHƯƠNG PHÁP GIẢM ĐAU
Thuốc viên hoặc dạng uống
Các loại thuốc này được sử dụng để điều trị tất cả các cơn đau. Mất ít nhất 20 phút để thuốc phát huy tác dụng và cần dùng thuốc đều đặn. Bệnh nhân phải ăn, uống được và không nôn ói khi sử dụng loại thuốc này.
Dạng tiêm
Khi cần, thuốc có thể được tiêm qua kim luồn vào tĩnh mạch hoặc tiêm bắp. Nếu tiêm bắp, mất từ 20 phút trở lên để thuốc phát huy tác dụng.
Thuốc đạn
Thuốc đạn dạng sáp được dùng qua đường hậu môn (trực tràng). Thuốc sẽ tan và dễ dàng đi vào cơ thể. Thuốc có ích khi bệnh nhân không thể nuốt hoặc dễ nôn ói. Thuốc này thường được dùng kết hợp với các phương pháp khác.
Bệnh nhân tự kiểm soát cơn đau (PCA)
Đây là một phương pháp mà bệnh nhân sử dụng máy để tự kiểm soát cơn đau của mình. Máy có gắn một bơm tiêm chứa thuốc giảm đau opiate (xem trang [28]). Bơm tiêm này được nối với thiết bị cầm tay có nút bấm. Khi bấm nút, bệnh nhân sẽ nhận một liều nhỏ thuốc giảm đau qua kim luồn.
Nếu bệnh nhân muốn biết thêm thông tin, hãy hỏi bác sĩ gây mê hoặc điều dưỡng ở lầu trại về tài liệu thông tin Bệnh nhân tự kiểm soát đau (PCA).
Gây tê tại chỗ và gây tê vùng
Các loại gây tê này rất hữu ích để giảm đau sau phẫu thuật.
Đây là loại thuốc thường được sử dụng cho những cơn đau nặng, bao gồm morphine, codeine và pethidine. Thuốc có thể cung cấp dưới dạng viên, tiêm hoặc qua máy tự kiểm soát đau. Thuốc cũng có thể được bổ sung vào thủ thuật gây tê tủy sống hoặc ngoài màng cứng để kéo dài thời gian và tăng hiệu quả giảm đau. Một số người có thể gặp tác dụng phụ – thường gặp nhất là buồn nôn, nôn ói, ngứa, táo bón, và ngủ gà. Khi sử dụng liều cao, thuốc có thể gây ra các vấn đề về hô hấp và hạ huyết áp. Điều dưỡng cần theo dõi chặt chẽ các triệu chứng này ở bệnh nhân. Các tác dụng phụ nêu trên có thể được điều trị bằng thuốc khác. Phản ứng của bệnh nhân với loại thuốc opiates này rất đáng kể. Cứ ba người thì có một người cảm thấy khó chịu khi sử dụng thuốc. Nếu thuốc làm bệnh nhân nôn ói thì việc kiểm soát đau sẽ khó khăn hơn.
LOẠI THUỐC DÙNG CHO BỆNH NHÂN
Thuốc giảm đau Opiates
Các loại thuốc giảm đau khác
Các loại thuốc như diclofenac hoặc ibuprofen có thể được sử dụng trong khi gây mê dưới dạng thuốc đạn hoặc sau khi gây mê dưới dạng thuốc viên. Cần thận trọng khi sử dụng cho những bệnh nhân có bệnh hen, bệnh thận, ợ chua hoặc loét dạ dày. Ngoài ra bệnh nhân cũng có thể sử dụng paracetamol.
Đội ngũ điều trị đau
Bác sĩ gây mê sẽ phụ trách giảm đau sau phẫu thuật. Một bác sĩ trong đội ngũ này sẽ đến thăm khám cho bệnh nhân trước ca đại phẫu để thảo luận về cách kiểm soát đau.
QUY TRÌNH GÂY MÊ DIỄN RA NHƯ THẾ NÀO?
Đối với hẩu hết bệnh nhân, công việc của bác sĩ gây mê sẽ kết thúc trong vòng một hoặc hai giờ đối với phẫu thuật trong ngày, hay một hoặc hai ngày đối với ca đại phẫu.
Bác sĩ gây mê sẽ tiếp tục công việc của mình bằng việc thăm khám bệnh nhân sau phẫu thuật (thăm khám hậu phẫu) và theo dõi tình hình bệnh nhân từ báo cáo của đội ngũ điều trị đau, khi cần.
Nếu có bất cứ vấn đề nào xảy ra trong quá trình gây mê làm ảnh hưởng đến bệnh nhân hoặc việc điều trị, cần thông báo ngay cho bệnh nhân. Điều này không chỉ vì quyền lợi của bệnh nhân mà còn giúp thông báo cho bác sĩ có thể là người sẽ gây mê cho bệnh nhân sau này.
Tôi sẽ cảm thấy như thế nào sau phẫu thuật?
Bệnh nhân có thể cảm thấy mệt hoặc thậm chí kiệt sức sau phẫu thuật hoặc vài ngày sau phẫu thuật. Điều này không hẳn là do gây mê. Mệt mỏi có thể do nhiều nguyên nhân, bao gồm:
- Lo lắng trước phẫu thuật
- Không ngủ đủ giấc trước hoặc sau phẫu thuật
- Đau hoặc cảm thấy khó chịu trước hoặc sau phẫu thuật
- Mất máu (do thiếu máu sau phẫu thuật)
- Tình trạng bệnh cần phẫu thuật
- Không ăn uống bình thường trước và sau phẫu thuật
- Tiêu hao năng lượng trong quá trình dưỡng bệnh
- Tổng trạng của bệnh nhân.
LỢI ÍCH VÀ RỦI RO CỦA GÂY MÊ
Gây mê an toàn
Gây mê đã làm cho nhiều cuộc phẫu thuật trở nên khả thi, và mang lại nhiều lợi ích to lớn. Hiện nay, các phẫu thuật thay khớp, cấy ghép nội tạng, loại bỏ mô bệnh có thể được thực hiện cùng với sự thoải mái và an toàn cho bệnh nhân.
Lợi ích của gây mê là loại bỏ cảm giác đau đớn và khó chịu. Lợi ích này cần phải được cân nhắc với các nguy cơ của gây mê và loại thuốc được sử dụng. Điều này sẽ tùy thuộc vào từng bệnh nhân. Thật khó để tách rời những nguy cơ này với nguy cơ của phẫu thuật/ thủ thuật và tổng trạng của bệnh nhân.
Nguy cơ của từng bệnh nhân sẽ tùy thuộc vào:
- Bệnh nhân có bệnh lý khác không?
- Yếu tố cá nhân như bệnh nhân có hút thuốc lá hoặc thừa cân không?
- Phẫu thuật có phức tạp, kéo dài hoặc khẩn cấp không?
Mỗi bệnh nhân sẽ có các nguy cơ khác nhau mà họ sẵn sàng chấp nhận. Các bác sĩ gây mê và bệnh nhân cũng có những quan điểm khác nhau về việc đánh giá tầm quan trọng của nguy cơ.
Để hiểu rõ về nguy cơ, bệnh nhân phải hiểu:
- Khả năng xảy ra nguy cơ
- Mức độ nghiêm trọng của nguy cơ
- Cách điều trị nguy cơ
Bác sĩ gây mê có thể sử dụng nhiều loại thuốc hoặc kết hợp chúng với nhau. Quá trình gây mê và phẫu thuật càng phức tạp thì khả năng gây biến chứng và tác dụng phụ càng cao (được liệt kê trong danh mục ở trang 32.
Bác sĩ gây mê có trách nhiệm tư vấn cho bệnh nhân về phương pháp gây mê mang lại lợi ích tốt nhất với nguy cơ thấp nhất có thể. Quyết định này rất khó khăn nhưng bác sĩ gây mê sẽ hỗ trợ để bệnh nhân đưa ra lựa chọn phù hợp.
Thuốc gây mê an toàn
Các loại thuốc mà bác sĩ gây mê cung cấp cho bệnh nhân đã được sử dụng hiệu quả trong thời gian dài. Tại Việt Nam, tất cả các loại thuốc phải được Bộ Y tế phê duyệt trước khi sử dụng.
Tờ rơi về thông tin thuốc gây mê dành cho bệnh nhân
Tương tự như paracetamol hoặc các loại thuốc khác mua tại nhà thuốc, nhà sản xuất luôn cung cấp tờ rơi về thông tin thuốc gây mê dành cho bệnh nhân. Tờ rơi này sẽ mô tả thuốc dùng để làm gì, hoạt động như thế nào và tác dụng phụ ra sao nên bệnh nhân hãy hỏi để được nhận tờ rơi này.
TÁC DỤNG PHỤ VÀ BIẾN CHỨNG CỦA GÂY MÊ
Những nguy cơ của gây mê được xem như tác dụng phụ và biến chứng.
Tác dụng phụ là ảnh hưởng phụ của thuốc hoặc điều trị. Những tác dụng này thường được dự kiến nhưng đôi khi không thể tránh khỏi. Hầu hết tất cả phương pháp điều trị (kể cả thuốc) đều có tác dụng phụ. Tác dụng phụ không mong muốn thường không kéo dài. Một số có thể tự khỏi, hoặc có thể điều trị. Ví dụ như đau họng hoặc nôn ói sau gây mê.
Biến chứng là những sự cố không mong muốn và ngoài dự kiến do điều trị. Ví dụ như dị ứng không mong muốn với thuốc hoặc tổn thương răng do khó đặt nội khí quản. Nếu nguy cơ xảy ra sự cố là 1/10, nghĩa là 9/10 số bệnh nhân còn lại sẽ không gặp nguy cơ
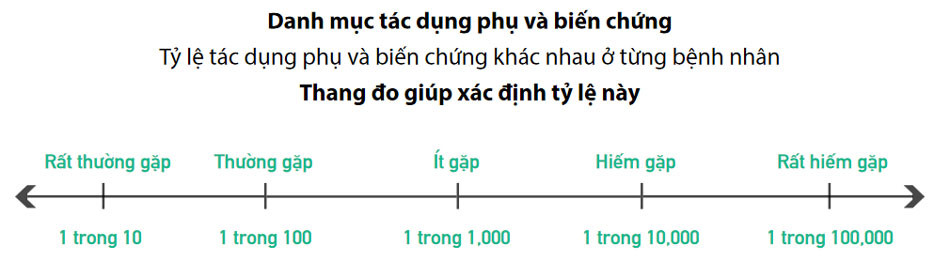
Rất thường gặp chiếm tỷ lệ 1/10 số bệnh nhân.
Thường gặp chiếm tỷ lệ 1/100 số bệnh nhân.
Ít gặp chiếm tỷ lệ 1/1000 số bệnh nhân.
Hiếm gặp chiếm tỷ lệ 1/10.000 số bệnh nhân.
Rất hiếm gặp chiếm tỷ lệ 1/100.000 số bệnh nhân.
Cách sử dụng danh mục này:
Danh mục này được chia làm ba phần liên quan đến thang đo.
Ngoài ra, còn có một công cụ cho biết các tác dụng phụ hoặc biến chứng liên quan đến phương pháp gây mê.
RA = Có thể xảy ra khi gây tê vùng.
GA = Có thể xảy ra khi gây mê.
Tác dụng và biến chứng rất thường gặp và thường gặp
Cảm giác buồn nôn và nôn ói sau phẫu thuật GA RA
Trong một số loại phẫu thuật, gây mê và thuốc giảm đau có khả năng gây buồn nôn hơn những phương pháp khác. Tình trạng này có thể được điều trị bằng thuốc chống nôn có thể kéo dài từ vài giờ đến vài ngày.
Đau họng GA
Nếu có đặt nội khí quản trong đường thở, bệnh nhân có thể bị đau họng. Tình trạng khó chịu hoặc đau kéo dài từ vài giờ đến vài ngày và có thể được điều trị bằng thuốc giảm đau.
Chóng mặt và cảm thấy mệt lã GA RA
Thuốc gây mê có thể gây hạ huyết áp và làm cho bệnh nhân cảm thấy mệt lã. Điều này cũng có thể do mất nước (khi bệnh nhân không thể uống đủ nước). Tình trạng này được điều trị bằng cách truyền dịch hoặc thuốc (hoặc cả hai).
Rét run GA RA
Bệnh nhân có thể rét run nếu bị lạnh trong quá trình phẫu thuật. Khi đó, bệnh nhân sẽ được giữ ấm trong và sau phẫu thuật bằng mền thổi hơi ấm. Tuy nhiên, tình trạng rét run có thể xảy ra ngay cả khi bệnh nhân không bị lạnh, mà do tác dụng của thuốc mê.
Đau đầu GA RA
Có nhiều nguyên nhân gây đau đầu, bao gồm thuốc mê, phẫu thuật, mất nước và cảm giác lo âu. Hầu hết tình trạng nhức đầu sẽ cải thiện sau vài giờ và có thể được điều trị bằng thuốc giảm đau.
Đau đầu dữ dội có thể xảy ra sau khi gây tê tủy sống hoặc gây tê ngoài màng cứng (xem thông tin trên tờ rơi). Nếu có xảy ra, điều dưỡng nên mời bác sĩ gây mê đến thăm khám cho bệnh nhân. Bệnh nhân có thể cần phương pháp điều trị đặc biệt cho tình trạng này.
Ngứa GA RA
Đây là tác dụng phụ của thuốc giảm đau opiates (như morphine), nhưng cũng có thể do dị ứng (như thuốc, dịch vô trùng, chỉ khâu hoặc băng dán). Nếu bị ngứa, bệnh nhân có thể được điều trị bằng thuốc khác.
Đau nhức lưng GA RA
DTrong quá trình phẫu thuật, bệnh nhân có thể nằm một tư thế trên bàn mổ cứng trong thời dan dài. Bệnh nhân sẽ được chăm sóc cẩn thận để thay đổi tư thế, nhưng một số người vẫn cảm thấy khó chịu sau đó.
Đau GA RA
Thuốc có thể gây đau hoặc khó chịu khi tiêm vào.
Bầm tím và đau ở vị trí tiêm truyền GA RA
Có thể xảy ra quanh vị trí tiêm và truyền dịch do vỡ tĩnh mạch mỏng, cử động của khớp lân cận, hoặc do nhiễm trùng. Thông thường, tình trạng này sẽ tự khỏi mà không cần điều trị, nhưng nếu bệnh nhân vẫn cảm thấy khó chịu, cần thay đổi vị trí truyền dịch.
Lú lẫn hoặc mất trí nhớ GA
Tình trạng này thường xảy ra ở người lớn tuổi đã phẫu thuật dưới gây mê. Nó có thể do một số nguyên nhân nhưng thường là tạm thời và đôi khi là vĩnh viễn.
Nhiễm trùng ngực GA
Nhiễm trùng ngực dễ xảy ra ở những người hút thuốc, và có thể dẫn đến khó thở. Đó là lý do tại sao việc bỏ hút thuốc lá trước khi gây mê càng sớm càng tốt là rất quan trọng.
Vấn đề về bàng quang GA RA
Sau một vài số phẫu thuật và gây tê vùng (đặc biệt gây tê tủy sống hoặc gây tê ngoài màng cứng), bệnh nhân nam có thể bị khó tiểu, và bệnh nhân nữ có thể bị són tiểu. Để phòng ngừa tình trạng này, bệnh nhân có thể được đặt ống thông tiểu lúc thích hợp.
Đau cơ GA
Tình trạng này đôi khi xảy ra nếu bệnh nhân có dùng thuốc Suxamethonium. Đây là một loại thuốc giãn cơ được dùng để phẫu thuật khẩn cấp khi dạ dày bệnh nhân còn thức ăn.

Tác dụng phụ và biến chứng ít gặp
Khó thở GA RA
Một số loại thuốc giảm đau có thể gây thở chậm hoặc ngủ gà sau phẫu thuật. Nếu thuốc giãn cơ vẫn còn tác dụng (chưa được hoá giải hoàn toàn), các cơ thở có thể bị yếu. Tác dụng phụ này có thể được điều trị bằng thuốc khác.
Tổn thương răng, môi hoặc lưỡi GA
Tổn thương nhẹ ở môi và lưỡi rất thường gặp. Tổn thương răng ít gặp nhưng có thể xảy ra khi bác sĩ gây mê đặt ống nội khí quản vào đường thở và dễ xảy ra hơn khi bệnh nhân có răng yếu, miệng nhỏ, cổ cứng hay hàm nhỏ.
Bệnh lý có sẵn chuyển biến xấu GA RA
Bác sĩ gây mê phải luôn đảm bảo tình trạng sức khỏe của bệnh nhân phù hợp nhất có thể trước phẫu thuật. Tuy nhiên, nếu bệnh nhân có tiền sử nhồi máu cơ tim hoặc đột quỵ thì khả năng các bệnh này chuyển biến xấu có thể xảy ra – dù có thể xảy ra ngay cả khi không phẫu thuật. Những bệnh lý khác như tiểu đường hoặc cao huyết áp cũng phải được theo dõi chặt chẽ và điều trị.
Thức tỉnh GA
Thức tỉnh là là tình trạng tỉnh lại trong một giai đoạn phẫu thuật dưới gây mê. Tình trạng này xảy ra do bệnh nhân không được gây mê đủ liều để làm mất ý thức. Máy theo dõi được sử dụng trong quá trình phẫu thuật để ghi lại liều thuốc mê trong cơ thể và khả năng đáp ứng của cơ thể với liều thuốc đó. Việc này thường giúp bác sĩ gây mê có thể đánh giá liều thuốc mê cần thiết để duy trì mê cho bệnh nhân. Nếu bệnh nhân nghĩ là đã thức tỉnh trong khi phẫu thuật, cần thông báo cho bác sĩ.
Biến chứng hiếm gặp hoặc rất hiếm gặp
Tổn thương mắt GA
Bác sĩ gây mê sẽ rất cẩn thận để bảo vệ mắt cho bệnh nhân. Bệnh nhân sẽ được che mí mắt bằng băng dính và sau đó được tháo băng trước khi tỉnh dậy.
Tuy nhiên, dịch vô trùng có thể thấm qua băng, vải hoặc khăn phủ hoặc lúc tỉnh dậy, bệnh nhân có thể dụi mắt sau khi tháo băng. Điều này có thể gây tổn thương bề mặt mắt, nhưng thường là tạm thời và sẽ khỏi khi nhỏ thuốc. Tình trạng mất thị lực nghiêm trọng và vĩnh viễn có thể xảy ra, nhưng rất hiếm gặp.
Dị ứng nghiêm trọng với thuốc GA RA
Phản ứng dị ứng sẽ được nhận biết và điều trị nhanh chóng. Các phản ứng này có thể dẫn đến tử vong, ngay cả với người khoẻ mạnh nhưng rất hiếm gặp. Vì vậy, bác sĩ gây mê muốn biết rõ về tiền sử dị ứng của bệnh nhân hoặc gia đình bệnh nhân.
Tổn thương thần kinh GA RA
Dây thần kinh có thể bị tổn thương (mất cảm giác hoặc tê liệt) do kim tiêm khi gây tê vùng hoặc do chèn ép trong khi phẫu thuật. Tình trạng này thay đổi theo phương pháp gây mê, nhưng thường hiếm hoặc rất hiếm gặp. Hầu hết tình trạng tổn thương dây thần kinh là tạm thời, nhưng có một số trường hợp là vĩnh viễn.
Tử vong GA RA
Gây mê có thể gây tử vong nhưng rất hiếm gặp. Ở Anh Quốc, cứ 1 triệu ca gây mê thì có khoảng 5 ca tử vong.
Hư hỏng thiết bị GA RA
Thiết bị duy trì sự sống có thể bị hư hỏng bao gồm máy cung cấp khí gây mê hoặc máy thở. Các màn hình theo dõi sẽ cảnh báo ngay vấn đề này.

 Eng
Eng